Blog

«Neurothérapie Intégrative et Sommeil : Le Rôle Central du Système Tonico-Ventilatoire» Chapitre 3
Dans nos précédents articles ( chapitre 1 et chapitre 2 ) , nous avons exploré comment la Neurothérapie Intégrative intervient pour corriger les déviations neurodéveloppementales et rétablir l’équilibre chez les enfants en difficulté, en mettant l’accent sur des approches telles que le biofeedback et le neurofeedback. Nous avons fait la connaissance de Sophie, une petite fille de 5 ans dont le développement a été entravé par des troubles respiratoires et moteurs, affectant son sommeil, son attention, et ses émotions.
Dans ce troisième chapitre de notre série, nous allons approfondir un élément fondamental : le Système Tonico-Ventilatoire.
Véritable clé de voûte de la posture et de la ventilation, ce système est essentiel non seulement pour soutenir les fonctions neuromotrices de Sophie, mais aussi pour répondre à ses besoins physiologiques fondamentaux, comme la respiration et le sommeil.
Nous verrons comment l’alignement de la posture et la synchronisation de la respiration impactent directement la qualité du sommeil, et pourquoi cette interaction est si importante pour permettre à Sophie de retrouver un rythme de développement équilibré.
Dans cet article, nous allons découvrir comment une rééducation ciblée du système tonico ventilatoire peut transformer la physiologie du sommeil, clé de la santé cognitive et émotionnelle de l’enfant.
I. Le Système Tonico-Ventilatoire
 Le Système Tonico-Ventilatoire est un ensemble de mécanismes physiologiques qui coordonnent les muscles responsables de la posture et de la respiration. Il implique des muscles comme le diaphragme (qui contrôle la respiration), les muscles abdominaux et pelviens (qui soutiennent le tronc), ainsi que les muscles situés sous la langue et dans la gorge.
Le Système Tonico-Ventilatoire est un ensemble de mécanismes physiologiques qui coordonnent les muscles responsables de la posture et de la respiration. Il implique des muscles comme le diaphragme (qui contrôle la respiration), les muscles abdominaux et pelviens (qui soutiennent le tronc), ainsi que les muscles situés sous la langue et dans la gorge.
Ce système permet de synchroniser efficacement la respiration et la posture, tout en assurant une bonne oxygénation du cerveau et la régulation de sa température. En jouant ce rôle essentiel, il soutient les fonctions cognitives (comme la concentration), émotionnelles et motrices (les mouvements). Si ce système est perturbé, cela peut entraîner des déséquilibres dans la posture, des troubles respiratoires et avoir un impact négatif sur le sommeil, l’attention, la gestion des émotions et le développement moteur de l’enfant.
En somme, comme nous le voyons sur le schéma suivant, « Le Système Tonico-Ventilatoire (STV) est un ensemble de muscles qui assurent à la fois la respiration et la posture. Il aide à maintenir une bonne posture en stabilisant la colonne vertébrale tout en régulant la respiration. »
Anatomie du Système Tonico ventilatoire (STV)
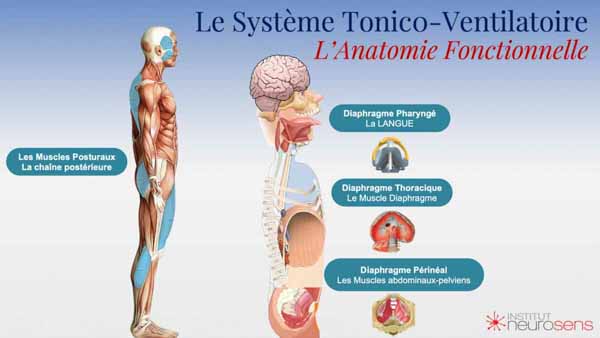 1. Les muscles posturaux antigravitaires (chaîne postérieure) :
1. Les muscles posturaux antigravitaires (chaîne postérieure) :
Les muscles posturaux antigravitaires, principalement situés à l’arrière du corps, sont responsables du maintien de la posture contre la gravité. Les muscles érecteurs du rachis, qui longent la colonne vertébrale, permettent de maintenir le dos droit et la tête en position, jouant un rôle essentiel pour stabiliser le corps et assurer une position debout stable.
2. Le diaphragme pelvien et les muscles abdominaux (le contenant du caisson abdominal) :
Le diaphragme pelvien, situé à la base du bassin, soutient les organes internes tout en jouant un rôle dans la respiration et la posture. Il fonctionne en coordination avec les muscles abdominaux, qui forment les parois du tronc (avant et latérales). Ensemble, ils constituent un « caisson abdominal », qui protège les organes tout en participant à la régulation de la pression intra-abdominale nécessaire à une respiration efficace.
3. Le diaphragme thoracique (muscle principal de la respiration) :
Le diaphragme thoracique, le principal muscle de la respiration, est un large muscle en forme de dôme situé sous les poumons. Lorsqu’il se contracte, il descend, augmentant la capacité thoracique et facilitant l’entrée d’air dans les poumons. Il joue ainsi un rôle fondamental dans le processus respiratoire.
4. Le diaphragme pharyngé et les muscles du plancher lingual :
Le diaphragme pharyngé, composé des muscles de la gorge et de la base de la langue (plancher lingual), assure l’ouverture des voies aériennes supérieures, particulièrement pendant la respiration nocturne. Les muscles dilatateurs du pharynx participent à la respiration en maintenant les voies respiratoires dégagées et fluides.
5. Les muscles posturaux du cou et des épaules :
Les muscles antérieurs du cou, ainsi que les muscles attachés aux premières côtes, stabilisent la tête et le cou tout en participant à l’expansion de la cage thoracique. Ils aident également à l’élévation des côtes, facilitant ainsi la respiration dans la partie supérieure du thorax.
Synthèse :
Les muscles du Système Tonico-Ventilatoire travaillent en parfaite synergie pour assurer une respiration fluide et maintenir une posture stable. Les muscles posturaux, tels que les érecteurs du rachis, stabilisent la colonne vertébrale et le tronc, tandis que les muscles abdominaux et pelviens soutiennent les organes internes et facilitent la respiration en régulant la pression intra-abdominale. Le diaphragme thoracique, muscle principal de la respiration, assure une ventilation efficace, et les muscles du pharynx et de la langue permettent de maintenir les voies respiratoires ouvertes. Cette interaction entre les muscles posturaux et respiratoires est capitale pour une coordination optimale de la respiration, du maintien de la posture au point d’équilibre et du bon fonctionnement des fonctions cognitives et motrices.
I. Conclusion et Ouverture :
La présentation anatomofonctionnelle du Système Tonico-Ventilatoire met en lumière la synergie entre les muscles posturaux et respiratoires, qui travaillent de manière coordonnée pour assurer la stabilité du corps et une respiration efficace.
Ce système joue un rôle fondamental dans l'oxygénation cérébrale, le maintien de la posture et la qualité des fonctions motrices, cognitives et émotionnelles.
Cependant, cette coordination musculaire complexe n’est pas uniquement mécanique. Elle repose également sur des mécanismes neuromoteurs sophistiqués qui régulent, de manière anticipatoire, les ajustements nécessaires à chaque mouvement et à chaque respiration.
Le système nerveux neuromoteur humain, grâce à sa précision et sa finesse d’action, est capable de synchroniser ces interactions en temps réel, garantissant ainsi une réponse posturale et respiratoire adaptée aux besoins du corps.
Dans les chapitres à venir, nous aurons l’occasion de pénétrer plus en profondeur dans ces mécanismes neuromoteurs, et d’explorer comment cette synchronisation, parfois dysfonctionnelle, peut être réajustée.
Nous découvrirons comment l’anticipation des mouvements, orchestrée par le système nerveux, influence la posture, la respiration et même la qualité du sommeil. Cette compréhension plus fine des processus neuromoteurs nous permettra de mieux appréhender les solutions correctrices et éducatives qui visent à restaurer une coordination optimale du Système Tonico-Ventilatoire.
II. Sommeil et STV
Impacts et Interactions
Le sommeil est un processus complexe qui se déroule en plusieurs phases, chacune jouant un rôle essentiel pour la récupération physique et mentale. On distingue généralement deux grandes catégories : le sommeil non-REM (ou sommeil lent), qui comprend les phases de sommeil léger et profond, et le sommeil REM (ou sommeil paradoxal), durant lequel se produisent les rêves et une forte activité cérébrale.
 Ces phases du sommeil s’organisent en cycles de 90 minutes en moyenne, chaque cycle incluant une progression à travers les différentes phases. Un sommeil réparateur et équilibré est conditionné par une alternance harmonieuse entre ces cycles.
Ces phases du sommeil s’organisent en cycles de 90 minutes en moyenne, chaque cycle incluant une progression à travers les différentes phases. Un sommeil réparateur et équilibré est conditionné par une alternance harmonieuse entre ces cycles.
Sommeil et Activité Cérébrale :
Le sommeil joue un rôle clé dans le bon fonctionnement de notre cerveau et notre capacité à apprendre et à mémoriser. Chaque phase de sommeil a une fonction spécifique pour le développement cognitif et le bien-être émotionnel.
- Sommeil Profond :
Pendant le sommeil profond, notre cerveau se concentre sur deux fonctions essentielles : consolider la mémoire déclarative (comme les faits et les informations que nous avons appris dans la journée) et récupérer de la fatigue cérébrale. C’est un moment où le cerveau "se recharge", libérant l’esprit de l’épuisement accumulé, ce qui nous aide à rester concentrés et attentifs pendant la journée. - Sommeil Paradoxal (ou sommeil REM) :
Durant cette phase, le cerveau s'active différemment et se focalise sur la mémoire procédurale, c'est-à-dire sur les gestes et les habiletés motrices apprises, comme faire du vélo ou écrire. C’est aussi une phase où les circuits sensorimoteurs se renforcent, préparant ainsi le corps et le cerveau à mieux coordonner les mouvements et les réactions.
De plus, le sommeil est régulé par les rythmes circadiens, des cycles biologiques internes qui suivent une période d’environ 24 heures et sont influencés par des facteurs externes, comme la lumière du jour. Ces rythmes circadiens, souvent appelés « horloge biologique », permettent d’ajuster notre corps à des périodes de veille et de sommeil en fonction du jour et de la nuit.
Lorsque ces rythmes sont perturbés, par exemple à cause de troubles respiratoires liés au Système Tonico-Ventilatoire (STV), cela peut désorganiser le cycle de sommeil et mener à des difficultés telles que les microréveils nocturnes, qui perturbent les phases profondes du sommeil, ou un sommeil non réparateur.
Cette désynchronisation entre la posture, la respiration et les rythmes circadiens affecte non seulement la qualité du sommeil mais aussi les fonctions cognitives et émotionnelles, rendant difficile la récupération optimale.
Pourquoi le sommeil paradoxal est-il si spécial ?
Le sommeil paradoxal est une phase fascinante du sommeil, aussi appelée "phase des rêves", car c’est à ce moment que le cerveau est très actif et que nous rêvons.
Paradoxalement, alors que le cerveau « travaille » presque comme s’il était éveillé, les muscles de notre corps, eux, deviennent presque inactifs, comme s’ils étaient « déconnectés ». Ce mécanisme est essentiel pour éviter de "mimer" nos rêves en bougeant notre corps, ce qui pourrait être dangereux. En bloquant les mouvements, le corps nous protège en empêchant les gestes impulsifs.
Comment cela impacte Sophie ?
Chez Sophie, ce phénomène naturel de relâchement musculaire se complique à cause de sa faiblesse musculaire au niveau du tronc (les muscles qui nous aident à tenir une bonne posture) et des muscles impliqués dans la respiration. En temps normal, ces muscles du tronc et du diaphragme (le muscle principal de la respiration) travaillent ensemble pour assurer une respiration régulière, même pendant le sommeil. Cependant, Sophie souffre de ce qu’on appelle une respiration paradoxale, où les muscles de la gorge et du diaphragme ne sont pas bien synchronisés, rendant sa respiration moins efficace.
Quand Sophie entre en sommeil paradoxal, ses muscles, déjà affaiblis, deviennent encore plus relâchés, y compris ceux qui maintiennent les voies respiratoires ouvertes. Cela crée une tendance au collapsus de la gorge (ou pharynx), bloquant partiellement l’air.
En réponse, son corps réagit en générant des microréveils pour retrouver un meilleur tonus musculaire et ainsi reprendre une respiration normale. Cela entraîne un sommeil moins réparateur, car ces réveils l’empêchent de rester dans une phase de repos profond, nécessaire à sa récupération.
Impact du dysfonctionnement du STV sur le sommeil des enfants neurodéveloppementaux
Dans les sections suivantes, nous approfondirons comment le dysfonctionnement du Système Tonico-Ventilatoire (STV) affecte les différentes phases du sommeil et explorerons les solutions éducatives qui visent à rétablir cette harmonie essentielle à une meilleure qualité de vie.
Chez Sophie, comme chez la plupart des enfants présentant un trouble neurodéveloppemental (TND), l’hypotonie initiale perturbe l’efficacité du STV, entraînant ainsi des dysfonctionnements respiratoires pendant le sommeil. Cela a un impact direct sur la physiologie du sommeil, notamment sur les phases de sommeil profond et du sommeil paradoxal (REm), qui sont essentielles pour la récupération cognitive et physique.
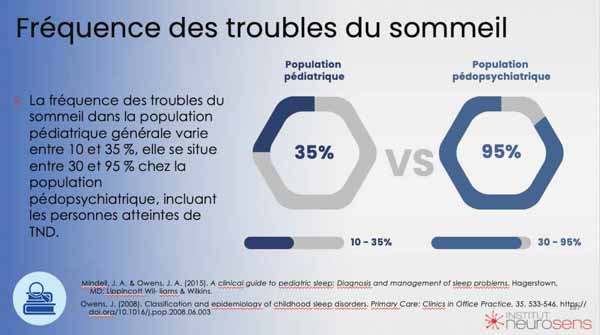
Il est important de noter que dans la population pédopsychiatrique, en particulier chez les enfants atteints de troubles tels que le TDAH, les troubles du spectre autistique (TSA), ou encore les enfants DYS (dyslexiques, dyspraxiques, etc.), les troubles du sommeil sont extrêmement fréquents. Les études montrent que ces troubles varient entre 30 % et 95 % dans cette population, un écart considérable dû à l’insuffisance de diagnostic. Ces troubles du sommeil, souvent non diagnostiqués ou sous-estimés, contribuent de façon majoritaire aux difficultés cognitives, émotionnelles et comportementales chez ces enfants.
La prise en charge des troubles du STV et la correction des déséquilibres respiratoires sont donc des leviers importants pour améliorer la qualité du sommeil et, par conséquent, les fonctions cognitives et émotionnelles de ces enfants.
 Troubles du Système Tonico-Ventilatoire et Impacts sur le Sommeil
Troubles du Système Tonico-Ventilatoire et Impacts sur le Sommeil
Le Système Tonico-Ventilatoire (STV) joue un rôle central dans la respiration pendant le sommeil. Lorsqu’il fonctionne correctement, il assure une respiration fluide et stable, ce qui est essentiel pour un sommeil réparateur. Cependant, des dysfonctionnements du STV, comme la Respiration Paradoxale par désynchronisation musculaire ou des troubles du sommeil comme le SARVAS, peuvent avoir un impact négatif significatif sur la qualité du sommeil.
Notons que la respiration paradoxale par « désynchronisation » signifie que le muscle diaphragme et les muscles dilatateurs du pharynx responsables de la respiration pour faire entrer l’air et le sortir ne travaillent pas bien ensemble. Cela crée des problèmes, car le corps a du mal à respirer efficacement aussi bien pendant l'éveil que le sommeil.
1. Le Syndrome d’Augmentation des Résistances des Voies Aériennes Supérieures (SARVAS)
Le SARVAS est un trouble moins connu que l’apnée du sommeil mais tout aussi perturbant. Contrairement aux apnées, qui se manifestent par des pauses respiratoires complètes, le SARVAS se caractérise par une augmentation de la résistance dans les voies aériennes supérieures (VAS), sans interruption totale du souffle. Cela signifie que l'air continue de passer, mais avec difficulté, rendant la respiration laborieuse.
L'apnée du sommeil est un trouble où la respiration s’arrête temporairement pendant la nuit, ce qui perturbe le sommeil. Le SARVAS est un autre type de trouble respiratoire qui rend la respiration plus difficile pendant le sommeil, sans provoquer d'arrêt complet.
Imaginez essayer de respirer à travers une paille partiellement bouchée : l’air circule, mais vous devez fournir plus d’effort pour respirer, ce qui finit par perturber votre confort et votre repos.
Bien que souvent non détecté, le SARVAS provoque une réduction du débit respiratoire, ce qui altère la qualité de la ventilation pendant le sommeil.
Chez Sophie, cela s’est traduit par des microréveils fréquents, ces petits réveils inconscients qui interrompent les phases profondes du sommeil sans que la personne en ait pleinement conscience. Cela empêche d'atteindre un sommeil profond et réparateur.
2. Désynchronisation Musculaire et Ventilation Incomplète : la Respiration Paradoxale
La désynchronisation musculaire est un autre facteur clé qui a affecté le sommeil de Sophie. Normalement, la respiration pendant le sommeil, comme pendant l'éveil, dépend d’une coordination précise entre plusieurs groupes musculaires :
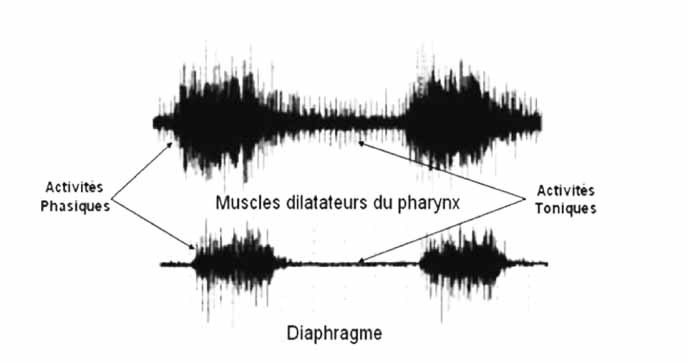 Présentation de l’électromyogramme (EMG) des muscles dilatateurs du pharynx et de la pompe ventilatoire (diaphragme) durant la phase inspiratoire (activités de phases - phasiques) et pendant l’expiration (activités toniques - tonus)
Présentation de l’électromyogramme (EMG) des muscles dilatateurs du pharynx et de la pompe ventilatoire (diaphragme) durant la phase inspiratoire (activités de phases - phasiques) et pendant l’expiration (activités toniques - tonus)
- Le diaphragme se contracte pour permettre aux poumons de se remplir d’air ;
- Les muscles dilatateurs du pharynx et les muscles de la langue maintiennent les voies respiratoires ouvertes ;
- Les muscles abdominaux et pelviens soutiennent la posture et la respiration.
Lorsque cette synchronisation est défaillante, comme c’était le cas pour Sophie, il peut y avoir un décalage entre la contraction du diaphragme et l’ouverture des voies aériennes supérieures (VAS), par les muscles dilatateurs.
Cela provoque une ventilation inefficace : l'air a du mal à passer, entraînant une baisse de la qualité du sommeil et une moins bonne oxygénation cérébrale.
3. Impact du SARVAS et de la Désynchronisation sur la Qualité du Sommeil
Les conséquences du SARVAS et de la désynchronisation musculaire ne se limitent pas aux troubles respiratoires. En raison des microréveils fréquents, Sophie n’a pas pu atteindre les phases profondes de sommeil de manière stable, perturbant ainsi le cycle du sommeil.
Le sommeil profond, qui est essentiel pour la récupération cognitive et physique, a été altéré, ce qui a eu des répercussions directes sur son bien-être quotidien.
Ce sommeil non réparateur a entraîné des difficultés de concentration et des troubles émotionnels comme l’irritabilité. Comme Sophie ne bénéficiait pas d’un sommeil suffisant en termes de qualité, ses performances scolaires et sa capacité à réguler ses émotions se sont dégradées.
Synthèse :
L'Importance de la Reconnaissance du SARVAS et de la désynchronisation
Il est important de reconnaître que les troubles du sommeil ne sont pas uniquement causés par des apnées. Des troubles comme le SARVAS, qui ne présentent pas d’arrêt complet de la respiration mais un trouble du débit d’air, peuvent être tout aussi perturbants. Ils affectent directement la qualité du sommeil et ont des répercussions sur la santé cognitive et émotionnelle.
La compréhension et la prise en charge de ces dysfonctionnements du Système Tonico-Ventilatoire sont essentielles pour améliorer la qualité de vie de l’enfant. Dans le cas de Sophie, le rétablissement de la synchronisation musculaire et l'amélioration de la ventilation nocturne ont permis d'améliorer non seulement la qualité de son sommeil, mais aussi ses capacités d'attention et son bien-être émotionnel.
"Ce qu'il faut retenir" :
- "Le STV joue un rôle central dans la respiration et la posture, qui influencent directement la qualité du sommeil."
- "Un mauvais fonctionnement du STV entraîne des troubles respiratoires nocturnes comme le SARVAS ou des microréveils, perturbant le sommeil profond et le sommeil paradoxal"
- Les troubles respiratoires du sommeil, qu’il s’agisse de SARVAS ou de SAOS (Syndrome d’Apnée Obstructive du Sommeil) impactent l’activité cérébrale et se traduisent par des répercussions sur la mémoire, l’attention et l’autorégulation émotionnelle.
Observer pour Comprendre – Évaluer pour Agir
Avant d'agir, il est essentiel de bien observer et comprendre les signes visibles qui peuvent révéler des troubles respiratoires ou posturaux liés au Système Tonico-Ventilatoire (STV).
En suivant l’adage « Observer pour comprendre, puis évaluer pour agir », nous commençons par une évaluation clinique basée sur l’observation des caractéristiques morphologiques et posturales visibles.
1. Observation de la Posture de Référence (Posture Debout) dans le cas du STV
 La posture de référence est la posture debout, qui nous donne des indices précieux sur la coordination et la stabilité du STV. Une observation attentive permet d’identifier des signes de dysfonctionnements, tels que :
La posture de référence est la posture debout, qui nous donne des indices précieux sur la coordination et la stabilité du STV. Une observation attentive permet d’identifier des signes de dysfonctionnements, tels que :
- Un déséquilibre postural visible, avec un axe corporel incliné ou une posture mal alignée.
- Des tensions asymétriques dans les muscles posturaux, notamment les muscles érecteurs du rachis, qui peuvent indiquer une compensation musculaire due à des troubles respiratoires.
Ces observations posturales sont importantes car elles révèlent des compensations souvent associées à des dysfonctionnements respiratoires, comme la respiration paradoxale et ses conséquences nocturnes, comme le SARVAS.
2. Observation des Caractéristiques Morphologiques du Visage
 Outre la posture, l’observation du visage fournit des indications clés sur les troubles respiratoires potentiels. Voici quelques signes morphologiques fréquemment observés chez les enfants présentant des troubles du STV :
Outre la posture, l’observation du visage fournit des indications clés sur les troubles respiratoires potentiels. Voici quelques signes morphologiques fréquemment observés chez les enfants présentant des troubles du STV :
- Position basse de la langue : Une langue en position basse au repos peut être un signe d’une respiration buccale persistante.
- Respiration buccale : Des lèvres entrouvertes et une respiration par la bouche sont des signes révélateurs d’une mauvaise ventilation nasale.
- Cernes sous les yeux : Ces marques sous les yeux, souvent présentes chez les enfants qui respirent par la bouche, indiquent un manque de sommeil profond dû à des troubles respiratoires nocturnes.
- Rétrognathie : Un menton reculé (rétrognathie) est souvent le signe d’une dysmorphose maxillo-faciale, un trouble structurel du développement de la mâchoire et du visage fréquemment observé chez les enfants qui souffrent de SARVAS ou d’autres troubles respiratoires chroniques.
Ces observations permettent de déceler les premiers signes d’un déséquilibre postural et respiratoire, qui peuvent être à l’origine des troubles du sommeil et des difficultés cognitives chez des enfants comme Sophie.
Ce qu’il faut retenir :
1- Observer
Certains signes physiques visibles peuvent indiquer que le Système Tonico-Ventilatoire (STV) de votre enfant ne fonctionne pas correctement et affecte son sommeil. Voici ce à quoi vous pouvez être attentif :
- Respiration buccale fréquente, accompagnée d'une sécheresse des lèvres.
- Cernes sous les yeux, signe d’un manque de sommeil réparateur.
- Mâchoire petite et en retrait, avec des dents mal alignées.
- Une posture mal alignée visible de profil, avec une cambrure prononcée du bas du dos et un ventre proéminent.
- Épaules rentrées vers l’avant et omoplates saillantes vers l’arrière.
Ces signes peuvent révéler une difficulté de coordination entre la posture et la respiration, perturbant le sommeil de votre enfant.
2- Évaluer pour Agir
Après cette étape d’observation, il est essentiel de passer à une évaluation plus approfondie pour confirmer les hypothèses cliniques. L’évaluation consiste à analyser plus finement les interactions neuromusculaires et respiratoires à l’aide de techniques comme le biofeedback respiratoire ou postural. Cela permet de mesurer avec précision les désynchronisations musculaires et les troubles respiratoires.
Cette démarche d'observation et d'évaluation est primordiale pour adapter les solutions éducatives de manière personnalisée. Une fois les dysfonctionnements identifiés, il est possible d’élaborer un plan d’intervention qui cible les causes profondes des troubles respiratoires et posturaux, en tenant compte des particularités de chaque enfant.
Solutions Éducatives et Rééducatives pour Sophie
La Neurothérapie Intégrative offre une approche holistique pour remédier à ces déséquilibres et améliorer la qualité du sommeil de Sophie. Voici les principales interventions qui ont été mises en place pour améliorer ses troubles du STV et leurs impacts sur son sommeil :
 1. Rééducation respiratoire et posturale avec biofeedback : Sophie a bénéficié de séances de biofeedback respiratoire qui l’ont aidée à mieux synchroniser ses muscles respiratoires et posturaux. Le biofeedback respiratoire et postural est une méthode qui aide à contrôler des fonctions corporelles comme la respiration et la posture en utilisant des capteurs. Grâce à des exercices de respiration et de posture, elle a progressivement appris à utiliser son diaphragme de manière plus efficace pendant la journée, réduisant ainsi ses troubles respiratoires nocturnes.
1. Rééducation respiratoire et posturale avec biofeedback : Sophie a bénéficié de séances de biofeedback respiratoire qui l’ont aidée à mieux synchroniser ses muscles respiratoires et posturaux. Le biofeedback respiratoire et postural est une méthode qui aide à contrôler des fonctions corporelles comme la respiration et la posture en utilisant des capteurs. Grâce à des exercices de respiration et de posture, elle a progressivement appris à utiliser son diaphragme de manière plus efficace pendant la journée, réduisant ainsi ses troubles respiratoires nocturnes.
2. Synchronisation des rythmes circadiens : Une approche éducative visant à réajuster les rythmes circadiens de Sophie a été adoptée. Des stratégies telles que l’exposition à la lumière naturelle en début de journée, des routines régulières avant le coucher, et des pratiques de relaxation ont été introduites pour renforcer son horloge biologique et stabiliser ses cycles de sommeil.
3. Journal du sommeil : Afin de mieux suivre les progrès et ajuster les interventions, un journal du sommeil a été mis en place. Ce journal permet de consigner les heures de coucher, les réveils nocturnes, la qualité du sommeil, et toute perturbation éventuelle. Cela aide à repérer les écarts et à ajuster les interventions de manière plus précise. Vous pouvez télécharger un modèle de journal de sommeil ici : Mon journal de sommeil. Il servira de support aux familles pour suivre les habitudes de sommeil et apporter des ajustements en fonction des observations.
4. Neurofeedback pour améliorer l’attention et la régulation émotionnelle : En parallèle, des séances de neurofeedback ont été réalisées pour moduler les ondes cérébrales de Sophie, avec pour objectif d’améliorer ses capacités d’attention et de réguler ses émotions. Cela a permis de réduire l’anxiété et les pensées ruminantes avant le sommeil, contribuant ainsi à une meilleure transition vers les phases profondes du sommeil.
Résultats et Perspectives
Après plusieurs mois de suivi avec ces interventions, Sophie a montré une amélioration notable de la qualité de son sommeil. Les microréveils nocturnes se sont réduits, et elle a pu entrer plus régulièrement dans des phases de sommeil profond, favorisant ainsi une récupération cognitive plus efficace. En parallèle, ses résultats scolaires et son bien-être émotionnel se sont également améliorés.
Les approches éducatives et rééducatives employées pour rétablir l’harmonie du Système Tonico-Ventilatoire chez Sophie ont permis de corriger non seulement ses troubles respiratoires, mais aussi d’améliorer son attention et sa régulation émotionnelle. Cela démontre l’importance d’une approche systémique pour remédier les dysfonctionnements du STV et leurs répercussions sur le développement neuropsychologique de l’enfant.
Impact du dysfonctionnement du STV sur le sommeil des enfants neurodéveloppementaux
Dans les sections suivantes, nous approfondirons comment le dysfonctionnement du Système Tonico-Ventilatoire (STV) affecte les différentes phases du sommeil et explorerons les solutions rééducatives qui visent à rétablir cette harmonie essentielle à une meilleure qualité de vie.
Chez Sophie, comme chez la plupart des enfants présentant un trouble neurodéveloppemental (TND), l’hypotonie initiale perturbe l’efficacité du STV, entraînant ainsi des dysfonctionnements respiratoires pendant le sommeil. Cela a un impact direct sur la physiologie du sommeil, notamment sur les phases de sommeil profond et REM, qui sont essentielles pour la récupération cognitive et physique (Carskadon & Dement, 2011).
Il est important de noter que dans la population pédopsychiatrique, en particulier chez les enfants atteints de troubles tels que le TDAH, les troubles du spectre autistique (TSA), ou encore les enfants DYS (dyslexiques, dyspraxiques, etc.), les troubles du sommeil sont extrêmement fréquents. Les études montrent que ces troubles varient entre 30 % et 95 % dans cette population (Guillemineault, 2019 ; Morin et al., 2006), un écart considérable dû à l’insuffisance de diagnostic. Ces troubles du sommeil, souvent non diagnostiqués ou sous-estimés, contribuent à l’aggravation des difficultés cognitives, émotionnelles et comportementales chez ces enfants (Porges, 2001).
La prise en charge des troubles du STV et la correction des déséquilibres respiratoires sont donc des leviers importants pour améliorer la qualité du sommeil et, par conséquent, les fonctions cognitives et émotionnelles de ces enfants.
Conclusion du Chapitre 3 : Vers une meilleure compréhension du lien entre sommeil, cognition et émotions
Le Système Tonico-Ventilatoire (STV), par son rôle fondamental dans la respiration et la posture, exerce une influence directe sur la qualité du sommeil. Comme nous l'avons exploré, le dysfonctionnement de ce système peut avoir des conséquences importantes sur les phases de sommeil profond et du sommeil paradoxal (REM), particulièrement chez les enfants présentant des troubles neurodéveloppementaux, comme Sophie.
Cependant, à l’âge de 5 ans, les enfants comme Sophie ne sont pas encore diagnostiqués, avec un trouble neurodéveloppemental spécifique (TND). C’est là que réside un avantage distinctif de l’approche que nous avons adoptée. Plutôt que de se précipiter vers un diagnostic trop souvent basé sur des symptômes isolés et parfois stigmatisants, nous privilégions une observation systémique, fondée sur une analyse neuropsychophysiologique approfondie et mesurable (Shonkoff & Phillips, 2000).
Dans les prochains chapitres, nous continuerons à explorer les liens entre sommeil, cognition, et régulation émotionnelle chez Sophie, tout en détaillant les stratégies éducatives et rééducatives mises en place pour l’accompagner dans son développement, sans limiter sa progression par des étiquettes précoces.
Bibliographie
- Carskadon, M. A., & Dement, W. C. (2011). Normal human sleep: An overview. In M. H. Kryger, T. Roth, & W. C. Dement (Eds.), Principles and practice of sleep medicine (5th ed., pp. 16-26). Elsevier Saunders.
- Collop, N. A., Anderson, W. M., Boehlecke, B., Claman, D., Goldberg, R., Gottlieb, D. J., ... & Schwab, R. (2007). Clinical guidelines for the use of unattended portable monitors in the diagnosis of obstructive sleep apnea in adult patients. Journal of Clinical Sleep Medicine, 3(7), 737-747.
- Espie, C. A. (2002). Insomnia: Conceptual issues in the development, persistence, and treatment of sleep disorder in adults. Annual Review of Psychology, 53(1), 215–243. https://doi.org/10.1146/annurev.psych.53.100901.135243
- Guilleminault, C., Li, K. K., & Philip, P. (2004). Upper airway resistance syndrome and obstructive sleep apnea syndrome: where are we now?. Chest, 126(4), 1190-1193.
- Guilleminault, A. (2019). Syndrome d’augmentation des résistances des voies aériennes supérieures (SARVAS) : un trouble méconnu du sommeil. Revue Française de Pneumologie, 45(6), 355-362.
- Guillemineault, A., & Gaillard, P. (2020). Diagnostic et prise en charge du SARVAS chez les enfants : Les nouveaux enjeux cliniques. Journal de Médecine du Sommeil, 12(2), 77-84.
- Iber, C., Ancoli-Israel, S., Chesson, A. L., & Quan, S. F. (2007). The AASM manual for the scoring of sleep and associated events: Rules, terminology and technical specifications. American Academy of Sleep Medicine.
- Lambert-Beaudet, F., Journault, W.-G., Rudziavic Provençal, A., & Bastien, C. H. (2021). Neurofeedback for insomnia: Current state of research. World Journal of Psychiatry, 11(10), 897–914. https://doi.org/10.5498/wjp.v11.i10.897
- McCarley, R. W. (2007). Neurobiology of REM and NREM sleep. Sleep Medicine, 8(4), 302-308.
- Morin, C. M., LeBlanc, M., Daley, M., Grégoire, J. P., & Mérette, C. (2006). Epidemiology of insomnia: Prevalence, self-help treatments, consultations, and determinants of help-seeking behaviors. Sleep Medicine, 7(2), 123–130. https://doi.org/10.1016/j.sleep.2005.08.008
- Porges, S. W. (2001). The polyvagal theory: Phylogenetic substrates of a social nervous system. International Journal of Psychophysiology, 42(2), 123-146.
- Pillar, G., & Lavie, P. (1998). Assessment of the effects of sleep apnea in children. Sleep, 21(5), 581-588.
- Randerath, W., Verbraecken, J., Andreas, S., Lavie, P., & Bayoumy, A. M. (2011). Upper airway resistance syndrome (UARS): an evolving concept in sleep-disordered breathing. Journal of Thoracic Disease, 3(1), 69-74.
- Smith, A. D., & Baekey, D. M. (2016). Respiratory physiology and sleep: Implications for breathing control. Respiratory Physiology & Neurobiology, 234, 70-77.
- Zeffiro, T. A., & Eden, G. F. (2001). Neuroimaging evidence supports a role for the cerebellum in reading and cognition. Neurology, 57(6), 792-798.
Articles du blog
- Le corps oublié : ce que la clinique du TDAH a perdu… et ce qu’elle peut encore retrouver
- Famille Réunie : Une approche intégrative au-delà des recommandations traditionnelles
- La Neurothérapie Intégrative : une réponse humaine et scientifique aux défis de notre époque
- Comprendre l’EEGq autrement : La clé d’une neurothérapie intégrative et personnalisée
- Neurosciences et Systèmes Dynamiques : Le Corps, Maître du Cerveau ?
- Neurofeedback : Histoire, Controverses et Intégration dans une Neurothérapie Systémique
- Psychostimulants et Déficience du STV : Le Cercle vicieux chez Sophie
- Développer le Système Tonique Ventilatoire pour Faciliter l'Écriture et les Apprentissages
- Neurothérapie Intégrative et TDAH : Une Histoire de Résilience Familiale
- "Quand Patrick dévoile les limites du Neurofeedback : Pour une approche plus intégrative et humaine"
Lire d'autres articles
-
Famille Réunie : Une approche intégrative au-delà des recommandations traditionnelles
-
La Neurothérapie Intégrative : une réponse humaine et scientifique aux défis de notre époque
-
Comprendre l’EEGq autrement : La clé d’une neurothérapie intégrative et personnalisée
-
Neurosciences et Systèmes Dynamiques : Le Corps, Maître du Cerveau ?
-
Neurofeedback : Histoire, Controverses et Intégration dans une Neurothérapie Systémique
-
Psychostimulants et Déficience du STV : Le Cercle vicieux chez Sophie
-
Développer le Système Tonique Ventilatoire pour Faciliter l'Écriture et les Apprentissages
-
Neurothérapie Intégrative et TDAH : Une Histoire de Résilience Familiale
-
"Quand Patrick dévoile les limites du Neurofeedback : Pour une approche plus intégrative et humaine"
-
Le Tonus comme Fondement et les Interactions entre les 5 Piliers chez Sophie - Chapitre 5
